PIŠE: mr.sci Vesna Radonjić, spec. med. Biohemije
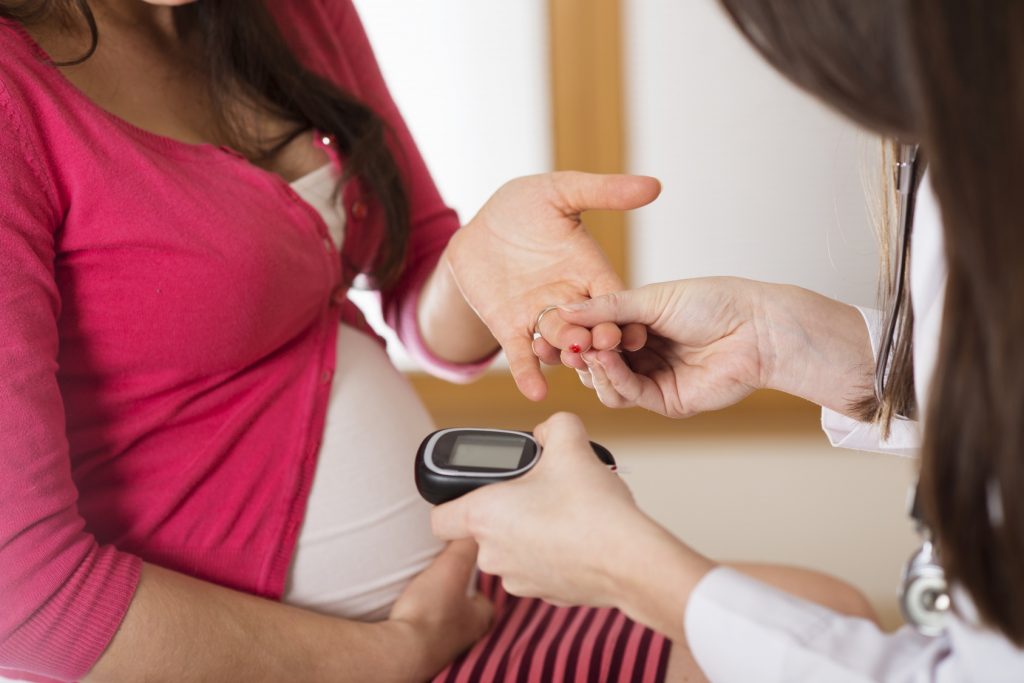
Gestacioni dijabetes melitus (GDM) prije svega se definiše kao poremećaj u toleranciji glukoze, koji može biti različite težine, prvi put se javio u trudnoći, ali se poslije trudnoće normalizuje. Međutim, u narednim trudnoćama on se može ponovo javiti, ali je to moguće i mnogo godina kasnije i bez uticaja trudnoće.
Ako se tokom trudnoće javi GDM, rizik da se kasnije vrati dijabetes povećava se za 30-60%. Oko 4% svih trudnica ispolji gestacioni dijabetes. To je 100 puta više od broja trudnica sa pregestacionim dijabetesom. Neke etničke grupe (američki crnci, neka indijanska plemena), gojazne žene, trudnice starije životne dobi, osobe koje su već imale gestacioni dijabetes, kao i žene koje su već rađale novorođenčad koja su teža za gestacionu starost, češće dobijaju ovaj poremećaj.
Uzroci gestacionog dijabetesa
Sama trudnoća je dijabetogeno stanje. Hormoni koji stimulišu rast i razvoj ploda mobilišu rezerve organizma žene kako bi one bile na raspolaganju fetusu, a tu prvenstveno spada glukoza. Humani horioni gonadotropin (HCG), humani placentarni laktogen (HPL), estrogen i progesteron, dramatično rastu tokom drugog dijela trudnoće. HPL ima vodeću ulogu u promjenama koje vode ka glukoznoj intoleranciji. Ovaj hormon ima jak antiinsulinski i lipolitički efekat. U posljednjem trimestru trudnoće periferna osjetljivost na dejstvo insulina smanjuje se za 50% u odnosu na onu u prvom, a produkcija glukoze u jetri povećana je 30%. Kombinacija smanjene osjetljivosti na dejstvo insulina i povišena mobilizacija glukoze dovode do pojave dijabetesa u toku trudnoće. To se ne dešava kod svih žena već samo kod onih koje izlučuju manje insulina kao odgovor na opterećenje glukozom.
Mehanizam razvoja poremećaja
Važno je razumjeti mehanizme kontrole glukoze kako bi se shvatili uzroci komplikacija. Povećana količina ženskih polnih hormona, estrogena i progesterona, pogađa kontrolu glukoze jer oni djeluju kao kontraregulacijski hormoni u ranoj trudnoći. Rezultat je povećani broj beta-stanica u gušterači i povećano otpuštanje insulina. Povećan nivo insulina stimuliše odlaganje glikogena, složenog ugljenog hidrata koji služi kao rezerva energije, i smanjuje proizvodnju glukoze u jetri. Često se stoga kod dijabetičarke primjećuje smanjena potreba za insulinom u ranoj trudnoći. Smanjenje aminokisjelina, triglicerida i ketona povećava odlaganje masnog tkiva. Rezultat je povećana razgradnja i ubrzana proizvodnja glukoze u bubrezima. Kako trudnoća napreduje, izlučuje se humani placentarni laktogen iz posteljice. To uzrokuje razgradnju masti kod majke (lipolizu), smanjuje majčinu upotrebu glukoze i aminokisjelina i čuva ih za fetus.
Otpuštanje povećanih količina kontrainsulinskih faktora, kao što je placentarni faktor rasta, kako trudnoća napreduje uzrokuje povećanje insulina u majčinom tijelu za 30%. Majke koje su prije trudnoće imale graničnu kontrolu glukoze, pretilost ili dijabetes, mogu zahtijevati povećanje količine insulina kako bi se održala ravnoteža glukoze. Glukoza i aminokisjeline prolaze kroz posteljicu. Insulin je ne može preći.
Fetus je stoga izložen većim količinama glukoze za vrijeme majčine hiperglikemije. Fetus odgovara umnožavanjem beta-ćelija gušterače i povećanim nivoom insulina. Proinsulin (IGF-1, IGF-BP3) takođe djeluje kao činilac rasta koji u prisutnosti fetalnih aminokisjelina uzrokuje veliko tijelo, makrosomiju. Nažalost, detaljni mehanizmi ovih poremećaja nisu poznati, pa nije moguća ni prevencija gestacionog dijabetesa.
Faktori rizika za pojavu ovog tipa šećern bolesti prema UK i NICE su:
– Starost trudnice veća od 25 godina;
– Prisutna gojaznost (veća od 120% od idealne tjelesne težine ili BMI vrijednost veća od 30 kg/m2);
– Porodična anamneza za dijabetes;
– Dijabetes u prethodnim trudnoćama;
– Beba teža od 4.000 grama (makrosomija) ili smrt bebe u prethodnoj trudnoći;
– Pojava šećera u mokraći (glukozurija) konstatovana u dva ili više uzoraka urina u toku trudnoće;
–
Familije porijeklom iz oblasti sa visokom prevalencom dijabetes melitusa – Južna Azija (Indija, Pakistan, Bangladeš), Karibi (misli se na crnce), Srednji istok (specifično žene iz Saudijske Arabije, Iraka, Jordana, Sirije, Omana, Katara, Kuvajta, Lebanona i Egipta).
Korak po korak – dijagnostički pristup
Pravovremena dijagnoza GDM-a neophodna je zbog svih navedenih mogućih komplikacija tokom trudnoće i porođaja. Tokom proteklog perioda mijenjali su se kriterijumi za postavljanje dijagnoze GDM-a, prije svega zbog posljedica loše reproduktivnosti oGGT-a u toku trudnoće, ako se test izvodi sa 75 g glukoze.
Dijagnostički pristup Korak po korak slijedi smjernice Američke asocijacije za dijabetes (ADA). Na prvom antenatalnom pregledu može da se procijeni rizik od nastanka GDM-a. Uz postojanje jednog od faktora rizika, radi se praćenje nivoa glukoze, kroz jutarnju vrijednost (najmanje 8 časova gladovanja).
Kako je mali broj žena koje ispunjavaju sve zadate kriterijume za oslobađanje od daljeg skrininga na metabolizam glukoze (lična istorija GDM-a, sindrom policističnih jajnika, glukozurija, porodična istorija dijabetesa tipa 2, pretjerana gojaznost, makrosomija prethodno rođenog djeteta), to je praksa da se sve žene podvrgnu daljem testiranju.
Slučajni uzorak za određivanje glukoze
Žene kod kojih su prisutni znaci hiperglikemije, kao što su poliurija, polidipsija, glukozurija, infekcije urinarnog trakta ili vulvovaginalna kandidijaza, sa nalazom glukoze registrovane poslije noćnog posta višim od 5.7 mmol/l ili slučajnog određivanja glukoze većeg od 11.1 mmol/l, kao i vrijednošću HbAlc koja iznosi 5.7-6.4% (38.8 -46.4 mmol/mol), za dijagnozu GDM-a se smatra dovoljnim, prema ADA i IADPSG1 preporukama u 2011. godini. One se smatraju oboljelim od GDM-a, prema standardnim kriterijuma, i nije potrebno da se vrši dalje testiranje, već se primjenjuje dalje liječenje i kontrola.
Oralna glukoza tolerans test ranične vrijednosti (oGTT)
Žene sa visokim rizikom za obolijevanje od gestacionog dijabetesa treba da, ako je to moguće, na prvom pregledu prođu oGTT i da se retestiraju u periodu 24-28. nedjelje gestacije, iako je inicijalno testiranje normalno. Čak i žene sa prosječnim rizikom od obolijevanja treba da budu testirane u periodu 24-28. nedjelje gestacije. NICE2 smjernice su sljedeće: izvođenje dvočasovnog testa sa 75 g glukoze. Ako vrijednost glukoze mjerena natašte bude veća od 7.0 mmol/l i 2 časa poslije toga veća od 7.8, ili vrijednost glukoze pri prvom mjerenju bude manja od 7.0 mmol/l, a poslije 2 časa ona bude veća od 11.1 mmol/l, onda se takvi rezultati smatraju abnormalnim nalazom.
Prema ADA smjernicama, koristi se prvi i drugi korak. Prvi korak, inicijalni oGGT, izvodi se u periodu 16-18. sedmice, na 50 g glukoze, bez prethodne pripreme3 (test je napravljen da se radi u ginekološkim ordinacijama). Ako je nivo glukoze nakon jednog časa veći od 7.2 mmol/l, to se smatra pragom tolerancije sa većom senzitivnošću, a ako je 7.8 mmol/l, onda je to prag koji je više specifičan (80-90%), sa manjim procentom lažno pozitivnih na GDM.
Treba biti oprezan sa graničnim vrijednostima jer oko 10% žena čija je glikemija poslije opterećenja nešto malo manja od 7.8 mmol/l, na tročasovnom testu vršenom na uzorku od 100 g, biće pozitivna na GDM. U drugom koraku, u periodu 24-28. sedmice gestacije, preporučuje se konvencionalni dvočasovni test sa 75 g glukoze, ili tročasovni test sa 100 g glukoze4, kojem se daje prednost zbog bolje reproducibilnosti (omogućava identiikaciju i do 90% postojećih GDM-a).
Granične vrijednosti za dvočasovni oGTT (75 g glukoze)
Dijagnoza GDM-a postavlja se ako je poslije opterećenja vrijednost glikemije izvan navedenih preporučenih vrijednosti:
•5.3 mmol/l — našte;
• 10.0 mmol/l — poslije lh •8.6 mmol/l — poslije 2h.
Granične vrijednosti za tročasovni oGGTT (100 g glukoze)
•5.3 mmol/l — našte;
• 10.0 mmol/l — poslije lh •8.6 mmol/l — poslije 2h •7.8 mmol/l — poslije 3h.
Šest sedmica poslije porođaja, žene sa GDM-om moraju biti retestirane. Žene koje su imale GDM, imaju povećani rizik da dobiju dijabetes tipa 2 u toku života.
Izvor: Magazin Medical